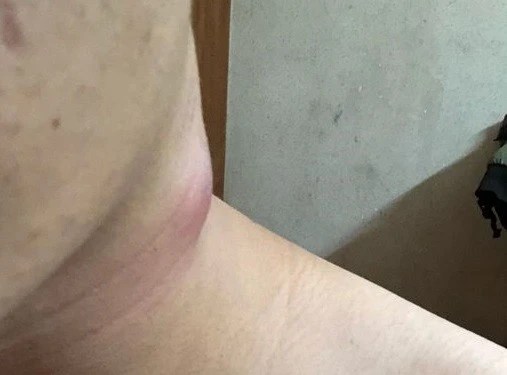
這個病你聽過嗎?
中年男性、發熱,
淋巴結腫大、胸腔積液、心包積液。
這個病該如何明確診斷呢?
讓我們一起探尋淋巴結腫大的真相吧!
病例簡介:
患者,男 ,64歲 ,職員。
主訴:發熱、咳嗽伴頸部淋巴結腫大1月余。
現病史:1月余前往韓國旅遊後出現持續性低熱、咳嗽、咳痰、盜汗等癥狀;同時出現兩側頸部淋巴結腫大伴觸痛;當地醫院靜滴頭孢類抗感染治療,癥狀無改善。
既往史:糖尿病10餘年,血糖控制不佳。
思考一:患者低熱、咳嗽,且淋巴結腫大,考慮哪些疾病可能?
2015年11月30日患者至當地醫院住院診治,進行了以下檢查:
血常規(-);C反應蛋白(CRP):130.2 mg/L,紅細胞沉降率(ESR):72 mm/H;腫瘤標誌物(-);自身抗體(-);痰抗酸桿菌(-);T-SPOT:A抗原 0,B抗原 2。
2015-12-1胸部增強CT顯示右肺門、縱隔內隆突下、氣管前腔靜脈後及胸廓入口處多發淋巴結增大,考慮淋巴瘤可能大,兩側少許胸腔積液,兩肺下葉少許滲出,右肺中葉少許纖維灶。


纖支鏡E-BUS縱隔淋巴結穿刺後見大量中性粒細胞、淋巴細胞及壞死物,提示結核性淋巴結炎可能性大。而行右鎖骨上腫塊穿刺也可見慢性化膿性肉芽腫性炎伴淋巴組織增生。
思考二:穿刺可見慢性化膿性肉芽腫性炎伴淋巴組織增生,結核不能除外。那到底是不是結核呢?外院對患者進行了五聯抗結核治療:利福平0.45 g qd+異煙肼0.3 g qd+乙胺丁醇0.75 g qd+吡嗪醯胺0.75 g bid+左氧氟沙星0.5 g qd,並使用了激素抗炎治療:潑尼松10 mg bid。
經過治療合計3周,患者的癥狀並無明顯改善。
2015-12-25複查胸部CT顯示縱隔內及右肺門多發腫大淋巴結,較前有所增大,右肺滲出,右肺中葉部分實變,右側胸腔積液。


可見,患者的影像學表現是進展的。
思考三:既然在外院進行的抗癆治療無效,那下一步該如何診治?患者於2015年12月29日轉至復旦大學中山醫院進一步治療。
入院時查體:T 36.8℃,P 102次/分,律齊,R 20次/分,BP 122/73 mmHg,兩側頸部淋巴結腫大伴觸痛明顯,雙肺可聞及少量濕囉音,肝脾未及腫大,雙下肢無水腫。
實驗室檢查:
血常規:WBC 10.95×109/L;CRP:126.9 mg/L;ESR:>120mm/H;D-二聚體:1.53 mg/L;自身抗體:抗核抗體:1:100,ENA、ANCA陰性。病原學檢查:
痰培養:(-);
肺炎支原體:弱陽性;
T-SPOT:A抗原 0,B抗原 0;
巨細胞病毒IgG>500;
風疹病毒IgG >500;
G試驗:1-3-β-D葡聚糖 251.4。
入院後隨即做了PET/CT。2015-12-30 PET/CT顯示:
右側鎖骨區、胸內及肝胃間隙、肝門區、胰頭周圍糖代謝異常增高的腫大淋巴結,結合病史,考慮為炎性肉芽腫性病變,結核可能;雙側頸血管旁炎性淋巴結可能;
兩肺慢性炎症;雙側胸腔、心包腔積液;
全身骨髓、脾臟瀰漫性糖代謝增高,考慮與近期發熱有關。




2015-12-30 PET-CT:與外院CT比較,肺門處淋巴結較前增大,並且出現心包積液。
思考四:患者淋巴結腫大且伴多漿膜腔積液,可能的病因有哪些?通過對患者病史的採集、整理,最終對患者的病情進行簡單地概括:全身多處淋巴結腫大伴多漿膜腔積液待查。可能的病因有以下幾種:
淋巴瘤:縱隔、腹腔
其他惡性腫瘤
結締組織病:韋氏肉芽腫等
結節病
結核
真菌感染
思考五:為了進一步與以上疾病相鑒別,還需要哪些檢查?
第一步:胸水較多,遂進行了胸腔穿刺,結果如下:
胸水常規:渾濁,蛋白定性(+), 比重 1.034,紅細胞 200/mm3,白細胞500/mm3,淋巴細胞95%,中性粒細胞5%;
胸水生化:乳酸脫氫酶(LDH) 598 U/L,蛋白 47.16 g/L,葡萄糖 9.8 mmol/L;
胸水培養:細菌、真菌培養(-)。
第二步,懷疑血液病,進行骨穿,結果如下:
-
骨穿:造血組織三系細胞均可見到,三系細胞輕度增生,三系細胞形態未見明顯異常;
免疫組化:淋巴細胞數目不增多,漿細胞數目稍增多,約佔骨髓有核細胞的10%,增生漿細胞κ、λ均可見到陽性反應,為漿細胞增生性病變,未見到淋巴瘤累及骨髓證據。
CD10(-),CD138(部分+),CD20(少數+),CD235a(+),CD3(少數+),CD34(-),CD56(-),CD61(巨核+),CD68(組織細胞+),CD79ɑ(少數+),Cyclin-D1(-),EMA(少數+), κ(少數+),Ki-67(30%陽性),MPO(+),TdT(-),VS38C(少數+),λ(少數+),CD117(-) 。
第三步,淋巴結腫大,再次頸部淋巴結穿刺,結果如下:
-
病理:組織內見較多組織細胞及中性粒細胞,組織細胞內見較多PAS染色陽性空泡樣物,考慮真菌感染;
-
免疫組化:CK廣(-),CD68(組織細胞+);特殊染色:PAS(+),六胺銀(+),抗酸(-) ;
組織培養:真菌陽性,傾向馬爾尼菲青黴菌。


淋巴結組織培養結果
思考六:什麼是馬爾尼菲青黴菌?馬爾尼菲青黴菌為條件性致病真菌,大多發生在免疫功能缺陷患者。該患者糖尿病,血糖控制不佳,創造了該菌致病的條件,符合!
該病大多發生在東南亞國家,國內兩廣、湖南、浙江多發。而該患者為浙江溫州人,符合!
該病的臨床表現多樣:
可以表現為發熱、畏寒、咳嗽、咳痰、消瘦乏力、肝和脾及淺表淋巴結腫大、皮疹、皮下結節或膿腫等;
首發癥狀常為肺部感染、淋巴結腫大,感染可局限性或全身播散,可累及全身各臟器;
胸部CT示肺部浸潤性炎症及淋巴結腫大。
以上該患者均符合!
該疾病的診斷主要依據病原學檢測。
思考七:致病真兇已找到,下一步該如何治療?該病的治療可以選擇,兩性黴素B、氟胞嘧啶、唑類藥物。如果早發現,早診斷,早治療,藥量足,療程長,可以治癒。
該患者於2016年1月7日出現胸腔積液增多、淋巴結增大,心包積液增多。




心超檢查提示有中到大量的心包積液,心尖見一實質性等回聲團(無法穿刺!)。


不過既然已明確為真菌感染了,治療起來就遊刃有餘。所以,在2016-1-8起給予伊曲康唑+甲強龍40 mg/日治療,癥狀逐漸改善,可見胸腔積液和心包積液減少,治療後激素逐漸減量至停用。
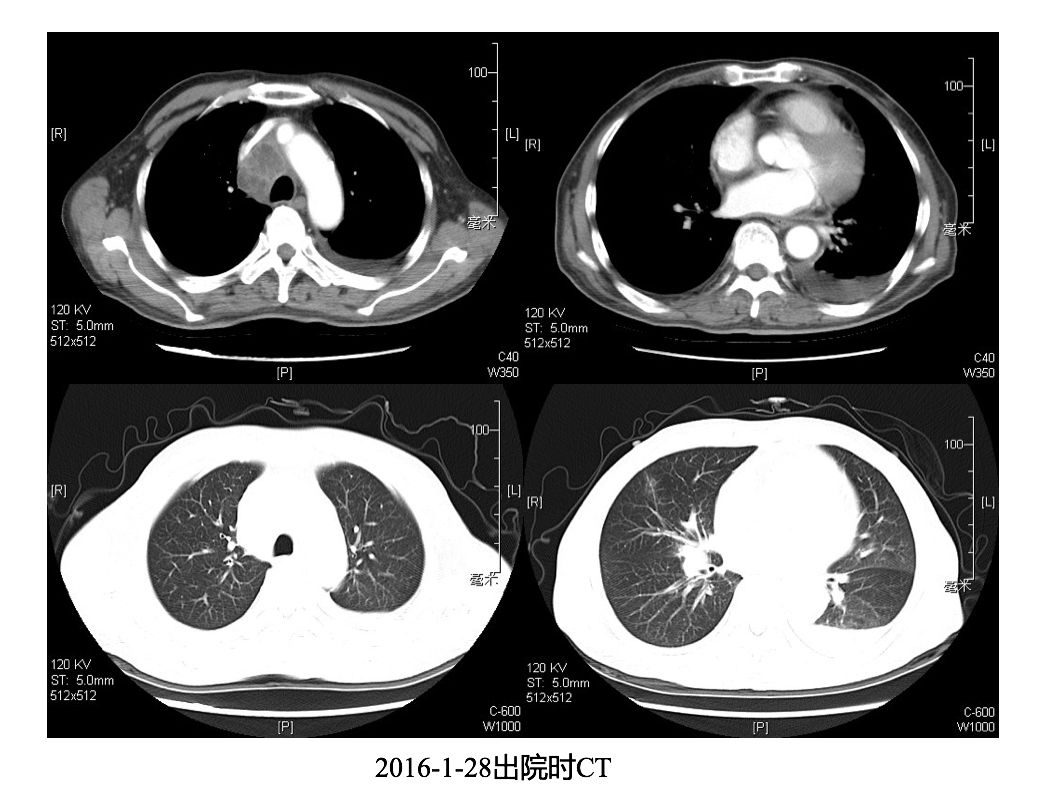
可喜的是,患者於2016-1-28出院。出院時的CT可見病情明顯改善,胸腔積液減少,肺門處淋巴結減小。遂於當地醫院繼續抗真菌治療。

經過近半年的隨訪,可見該患者的胸腔積液消失,肺門處淋巴結也已基本消失。
總結
真菌感染現已不是少見病,逐漸成為了臨床常見病,所以對於各種不典型表現的,要想到真菌感染的可能。對於疾病的明確診斷,需要各科室通力合作,一些輔助科室,如病理科、細菌室都是扮演著舉足輕重的角色。需要多個科室間全力協助,才能正確判斷。
針對該病例,病理科醫生也提出,馬爾尼菲青黴菌分為壞死型、化膿型、肉芽腫型,其中當肉芽腫型時真菌的菌絲和孢子較少,鏡下較難鑒別。
很幸運的是,第二次穿刺時表現為化膿型,菌絲和孢子較多。但形態上,有時也難以與組織胞漿菌相鑒別。所以該患者的培養結果能尋找出確切的致病菌,是天時地利人和的結果。
真菌感染有時進展迅速,要給予高度重視,正如該例患者在疾病過程中出現病情加重,幸而在加重前已完成了各項穿刺,取得了組織標本。
所以對於不典型病原體感染的患者,如果患者病情允許,應早期進行積極的診斷。如果出現病情的加重,比如呼衰,那麼一些穿刺檢查就無法順利進行,會延誤診治。
專家點評


金美玲教授
馬爾尼菲青黴菌為條件性致病真菌。臨床表現及影像學為非特異性。診斷上主要依靠病理學、病原學檢查。此類疾病預後相對較好,關鍵在於早發現,早診斷,早治療。
因此,一方面臨床醫生要提高對該病的認識程度,鑒別診斷思路要廣;另一方面需要輔助科室(病理科、微生物室)的全力協助、正確判斷,促使該少見病被及時明確診斷;再有當臨床診斷、輔助檢查結果、治療效果不相符時(如該患者在外院被診斷結核,給予積極抗癆治療後病情繼續加重),應該加強各科室間的溝通,必要時重新進行相關檢查。
目前真菌感染成為常見病,對於各種不典型表現的,要想到真菌感染的可能性,真菌感染進展迅速,要給予高度重視。
想參與更多病例討論?
ps:驗證消息「醫院-姓名」,便於入群審核~
專家簡介


金美玲教授
醫學博士,主任醫師,博士生導師
復旦大學附屬中山醫院呼吸科氣道疾病中心主任,肺功能室主任
中國醫師協會變態反應分會副會長,上海醫學會呼吸分會哮喘學組副組長,中華醫學會呼吸分會哮喘學組委員,中國研究型醫院學會生物治療學專業委員會常務委員,中國研究型醫院學會罕見病分會理事,中國醫師協會呼吸醫師分會哮喘與變態反應工作委員會委員,上海醫師協會整合醫學分會委員。


葉伶
醫學博士,復旦大學附屬中山醫院呼吸內科主治醫師。主要從事慢性氣道疾病、危重症、淋巴管平滑肌瘤病等的診斷與治療。以第一作者發表論文10餘篇,累及因子30餘分。主持上海市科委課題1項。
本文由毛栗子君整理自中山醫院呼吸科呼吸疾病臨床思維CPC系列講座,完整版內容請登錄醫生站觀看。
如何下載醫生站?
按住圖中二維碼3秒鐘,識別二維碼後,按提示步驟下載並安裝。